ยาคุมกำเนิด วิธีการใช้ ข้อควรระวัง
การคุมกำเนิด (contraception) หมายถึง การป้องกันการปฏิสนธิหรือการป้องกันการตั้งครรภ์ โดยไม่ให้ตัวอสุจิของฝ่ายชายมีโอกาสเข้าผสมกับไข่ของฝ่ายหญิง จึงไม่เกิดตัวอ่อนในครรภ์ แบ่งเป็น 2 วิธี คือ
1. การคุมกำเนิดแบบชั่วคราว
เป็นวิธีการคุมกำเนิดที่มีผลเฉพาะขณะที่ใช้ เมื่อเลิกใช้แล้วผู้ใช้กลับตั้งครรภ์ได้ตามปกติ มีอยู่ด้วยกันหลายวิธี ในฝ่ายหญิง ได้แก่ การกินยาคุมกำเนิด การใส่ห่วงคุมกำเนิด และการนับระยะปลอดภัย เป็นต้น ในฝ่ายชาย ได้แก่ การใช้ถุงยางอนามัย
2. การคุมกำเนิดแบบถาวร
เป็นวิธีการป้องกันการตั้งครรภ์ถาวร เหมาะสำหรับผู้ที่ไม่ต้องการมีบุตรแล้ว หรือผู้ที่ไม่สามารถมีบุตรได้แล้ว เช่น โรคเกี่ยวกับรังไข่ และมดลูก เป็นต้น วิธีที่ใช้ทั้งในฝ่ายชาย และฝ่ายหญิง คือ การทำหมัน
การคุมกำเนิดในฝ่ายหญิง
1. วิธีคุมกำเนิดแบบชั่วคราว
วิธีคุมกำเนิดแบบชั่วคราว หมายถึง วิธีป้องกันการตั้งครรภ์ที่มีผลเพียงระยะสั้นในช่วงขณะที่ใช้อยู่เท่านั้น เมื่อเลิกใช้แล้ว ผู้ใช้จะสามารถตั้งครรภ์ได้เป็นปกติ แบ่งได้เป็น ดังนี้
1.1 ยาเม็ดคุมกำเนิด (Birth Control Pill)
เป็นยาคุมกำเนิดที่ประกอบด้วยยาจำนวนหลายเม็ด และกินอย่างต่อเนื่อง เป็นยาที่นิยมใช้กันมาก เนื่องจากเม็ดยามีการปรับลดปริมาณยา และชนิดฮอร์โมน ทำให้เกิดอาการข้างเคียงลดน้อยลง แต่มีประสิทธิภาพคงเดิมเกือบ 100% ฮอร์โมนที่ใช้จะเป็นฮอร์โมนสังเคราะห์ ได้แก่ ฮอร์โมนเอสโตรเจน (Estrogen) และโปรเจสเตอโรน (Progesterone) รวมกัน แบ่งออกเป็น 2 ชนิด คือ
• ชนิดฮอร์โมนรวม (Combined Pill) เป็นชนิดยาที่ประกอบด้วยฮอร์โมนเอสโตรเจน และโปรเจสเตอโรน ได้แก่ โมโนเฟลิก พิล (Monophasic Pill) มีฮอร์โมนทั้ง 2 ชนิด เท่ากันในทุกเม็ด มีแบบ 21 เม็ด และ 28 เม็ด ส่วนมากนิยมใช้ฮอร์โมนปริมาณต่ำ มีเอสโตรเจน 30 ไมโครกรัม ได้แก่
– ยาแอนนา (Anna)
– พรีวานอน (Prevenon)
– นอร์เด็ท (Nordette)
– มาร์วีลอน (Marvelon)
– ไมโครไกนอน (Microgynon)
– ไกนีรา (Gynera)
– ไมรูเน็ท (Minulet)
• ชนิดฮอร์โมนต่ำ (Micro Dose) เป็นยาชนิดที่มีฮอร์โมนโปรเจสเตอโรนอย่างเดียว และมีในปริมาณต่ำ บรรจุในแผง แผงละ 35 เม็ด ได้แก่ ยาไมโครลุท (Microlut) และเอ็กลูอน(Exluton) ยาชนิดนี้มีประสิทธิภาพป้องกันการตั้งครรภ์ได้ต่ำ และประสิทธิภาพสู้ชนิดฮอร์โมนรวมไม้ได้ นิยมใช้ในผู้ที่ใช้ฮอร์โมนเอสโตรเจนไม่ได้ และเหมาะสำหรับหญิงหลังคลอดที่มีประจำเดือนแล้วที่เลี้ยงลูกด้วยนมแม่อยู่ เพราะยานี้ไม่มีผลทำให้น้ำนมแห้ง
ข้อควรระวังการใช้ยาเม็ดคุมกำเนิด
การใช้ยาเม็ดคุมกำเนิดเหมาะสำหรับผู้ที่ยังไม่พร้อมจะมีบุตร สามารถใช้ได้ในหญิงที่มีสุขภาพดี แต่มีข้อควรระวัง ดังนี้
• หญิงที่เลี้ยงลูกด้วยนมแม่ ควรเลือกใช้ยาเม็ดคุมกำเนิดที่มีโปรเจสเตอร์โรนอย่างเดียว ตลอดจนถึงการหยุดให้นมบุตร แล้วค่อยเปลี่ยนใช้ยาเม็ดคุมกำเนิดชนิดรวม เพราะเอสโตรเจนในยาเม็ดคุมกำเนิดมีผลทำให้น้ำนมลดลง
• ขนาดปริมาณยาเม็ดคุมกำเนิด ควรหลีกเลี่ยงยาที่มีปริมาณฮอร์โมนสูง และควรเลือกใช้ชนิดที่มีฮอร์โมนต่ำ และไม่กินในเวลาท้องว่าง สำหรับเอสโตเจนควรเลือกใช้ยาที่มีเอททินิล เอสตราไดออล (Ethinyl Estradiol) ไม่เกิน 50 ไมโครกรัม ส่วนโปรเจสเตอร์โรนไม่ควรเกินเม็ดละ 1 มิลลิกรัม เช่น นอริทิสเตอโรน (Norethisterone)
ข้อห้ามใช้ยาเม็ดคุมกำเนิด
• ผู้ที่เคยเป็นเส้นเลือดดำอักเสบ หรือลิ่มเลือดอุดตันในเส้นเลือด เนื่องจากยาคุมกำเนิดมีผลทำให้เลือดมีการจับตัวผิดปกติ อาจเป็นอันตรายถึงชีวิต
• ผู้ที่เคยเป็นเป็นโรคหลอดเลือดไปเลี้ยงสมองตีบ
• ผู้ที่เคยเป็นเส้นเลือดไปเลี้ยงหัวใจตีบ (Ischemic Heart Disease)
• ผู้ที่เคยเป็นมะเร็งเต้านม
• ผู้ที่เคยเป็นเนื้องอกในระบบอวัยวะสืบพันธุ์
• ผู้ที่เคยเป็นโรคตับแข็ง ดีซ่าน รวมถึงโรคมะเร็งตับ
• ผู้ที่เคยเป็นสงสัยว่ามีการตั้งครรภ์
• ผู้ที่เคยเป็นเลือดออกบริเวณโพรงมดลูก
ผู้ควรหลีกเลี่ยงการใช้ยาเม็ดคุมกำเนิด
• ปวดศีรษะข้างเดียวแบบไมเกรน (Migrain)
• ความดันโลหิตสูง
• โรคเบาหวาน
• โรคหัวใจ
• โรคไต
• กำลังเลี้ยงบุตรด้วยนมารดา
• ผู้ที่สูบบุหรี่จัด
• ผู้ที่เป็นโรคอ้วน และมีไขมันในเลือดสูง
• มีประวัติถุงน้ำดีอักเสบ
• ผู้ที่ไม่เคยมีบุตร และมีประจำเดือนมาก
• หลอดเลือดดำขอด
• ผู้ที่มีปัญหาทางจิต เช่น ปัญญาอ่อน โรคซึมเศร้า โรคสมองเสื่อม โรคจิตเภท โรคประสาท
• ผู้ที่เป็นโรคภูมิแพ้ โรคหอบหืด
• โรคลมบ้าหมู (Epilepsy)
อาการข้างเคียงยาเม็ดคุมกำเนิด
– มักเกิดอาการคลื่นไส้อาเจียน
– หากลืมกินยาบ่อยๆ หรือกินยาไม่ตรงเวลามักมีเลือดออกกระปริดกระปรอย
– หน้าเป็นฝ้า เนื่องจากยาไปกระตุ้นให้เซลล์สร้างเม็ดสีผิมากขึ้น
– น้ำหนักตัวมากขึ้น เมื่อใช้ติดต่อกันนาน
– มีอาการปวดศีรษะ หรือ ปวดแบบไมเกรน เนื่องจากยาทำให้ระดับฮอร์โมนเปลี่ยนแปลง
– มีอาการเปลี่ยนแปลงทางอารมณ์ เช่น ซึมเศร้า หรือ หงุดหงิดง่าย
– มีความรู้สึกทางเพศมากขึ้น จากการหมดความวิตกกังวลในเรื่องการตั้งครรภ์
1.2 ยา และอุปกรณ์คุมกำเนิดฉุกเฉิน (Emergency Contraceptive)
การป้องกันการตั้งครรภ์หลังมีเพศสัมพันธ์ (Postcoital Contraceptive) ซึ่งในปัจจุบันนิยมเรียกว่า การคุมกำเนิดแบบฉุกเฉิน
การคุมกำเนิดแบบฉุกเฉิน หมายถึง การคุมกำเนิดของสตรีที่ต้องใช้ทันทีในระยะเวลาไม่เกิน 72 ชั่วโมง หลังมีเพศสัมพันธ์ เพื่อป้องกันการตั้งครรภ์ที่ไม่พึงประสงค์ด้วยวิธีที่มีประสิทธิภาพ ปลอดภัย และใช้ง่าย ไม่ใช่การคุมกำเนิดตามปกติวิธีการคุมกำเนิดฉุกเฉินที่ใช้ในปัจจุบันมี 5 วิธี
• การใช้ยาเม็ดคุมกำเนิดชนิดฮอร์โมนรวม (Yuzpe Regimen) เป็นยาเม็ดคุมกำเนิดที่มีสารสังเคราะห์ของเอสโตรเจน และโพรเจสโทเจน โดยให้รับประทานทันที 2 เม็ดหรือภายใน 72 ชั่วโมง ภายหลังการมีเพศสัมพันธ์ ต่อมาอีก 12 ชั่วโมงรับประทานซ้ำอีก 2 เม็ด ซึ่งวางขายตามร้านขายยาทั่วไป เช่น ยูไกนอน (Eugynon)
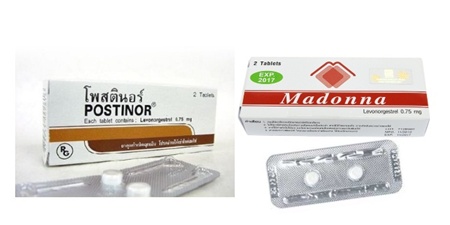
• การใช้ยาเม็ดคุมกำเนิดชนิดฮอร์โมนเดี่ยวที่เรียกว่า ลีโวโนเจสเตรล ริจิเมน (Levonogestrel Regimen) มีส่วนประกอบของโพรเจสโทเจนในปริมาณสูง ได้แก่ ลีโวโนเจสเตรล 750 มิลลิกรัม วิธีใช้ให้รับประทาน 1 เม็ดทันทีหรือภายใน 72 ชั่วโมง ภายหลังการมีเพศสัมพันธ์ 12 ชั่วโมง ต่อมาให้รับประทานอีก 1 เม็ด เช่น มาดอนนา (Madonna) โพสตินอร์ (Postinor) ยาคุมกำเนิดแบบฉุกเฉินไม่ควรใช้เกิน 4 เม็ด/เดือน
• การใช้ไมเฟพริสโตน (Mifepristone) หรือ RU 480 ซึ่งเป็นยารับประทานที่สามารถยับยั้งการตกไข่ ยับยั้งการทำงานของคอร์ปัสลูเทียม (Corpusluteum) รบกวนการฝังตัว และการเจริญของตัวอ่อนได้
• การใช้ห่วงอนามัยชนิดที่มีทองแดง ห่วงอนามัยชนิดนี้มีกลไกสำคัญในการควบคุมกำเนิด คือ ป้องกันการผ่านอสุจิไปปฏิสนธิกับไข่ และป้องกันการฝังตัวของไข่ที่ถูกผสมแล้วในมดลูก ซึ่งควรใช้ภายในวันที่ 5 หลังการมีเพศสัมพันธ์ เพราะถ้ามีการตั้งครรภ์เกิดขึ้นแล้วอาจทำให้เกิดการแท้ง ได้ การใช้ห่วงอนามัยชนิดที่มีทองแดงเป็นนวิธีการป้องกันการตั้งครรภ์ที่มีประสิทธิภาพสูงมาก โดยมีอัตราการตั้งครรภ์เพียงร้อยละ 0.1 และสามารถคุมกำเนิดได้ต่อเนื่อง
• การปรับประจำเดือน (Menstrual Regulation) เป็นการดูดเอาไข่ที่ผสมแล้วหรือเริ่มฝังตัวให้หลุดออกไปด้วยอุปกรณ์ที่ใช้แรงดูดสูญญากาศ ซึ่งควรทำก่อนครบกำหนดประจำเดือนครั้งต่อไป ได้แก่ ช่วงเวลาไม่เกิน 2 สัปดาห์ หลังการมีเพศสัมพันธ์
1.3 ยาฉีดคุมกำเนิด (Injectable Contraceptive)
ยาฉีดคุมกำเนิดที่นิยมใช้ในปัจจุบันเป็นสารโปรเจสโตเจน (Progestogen) ที่ใช้อยู่มี 2 ชนิด คือ
• ดีเอ็มพีเอ (DMPA) มีชื่อต็มว่า ดีโปเมดร็อกซี โปรเจสเตอโรน อะซีเตท
(Depo Medroxy Progesterone Acetate) เพื่อให้ดูดซึมเข้ากระแสโลหิตช้าลง และทำให้ออกฤทธิ์นานขึ้น
• เนท – เอ็น (NET – EN) มีชื่อเต็มว่า นอริทธิสเตอโรน อีแนนเธต Norethisterone
Enanthate) ซึ่งเป็นโปรเจสโตเจนอยู่ในรูปของน้ำมัน
วิธีการใช้ยาฉีดคุมกำเนิด
• DMPA ใช้ในขนาด 150 มิลลิกรัม ฉีดเข้ากล้ามทุก 84 วัน หรือ 12สัปดาห์
• NET – EN ใช้ในขนาด 200 มิลลิกรัม ฉีดเข้ากล้ามทุก 56 วัน หรือ 8 สัปดาห์ เพื่อให้ได้ผลดีที่สุด และให้ความมั่นใจว่าไม่มีการตั้งครรภ์นั้น ให้ฉีดเข็มแรก ใน ช่วง 7 วันแรก ของการมีประจำเดือน หากจำเป็นต้องฉีดหลัง 7 วันแรก ให้ใช้วิธีการคุมกำเนิดวิธีอื่นร่วมด้วย
ข้อห้ามใช้ยาฉีดคุมกำเนิด
ข้อห้ามของยาฉีดคุมกำเนิดจะคล้ายกับยาเม็ดคุมกำเนิด แต่สตรีที่มีข้อห้ามในการใช้เอสโตรเจนสามารถใช้ได้ เช่น สตรีที่เป็นทรอมโบเอมโบลิสซึม
ข้อดีของการใช้ยาฉีดคุมกำเนิด
• ฉีดยาครั้งหนึ่งออกฤทธิ์ได้นาน มีข้อห้ามน้อยกว่ายาเม็ดคุมกำเนิด
• ลดอุบัติการณ์ของการอักเสบในอุ้งเชิงกราน
• ลดโอกาสเสี่ยงต่อโรคมะเร็งรังไข่ และมะเร็งโพรงมดลูก ไม่มีอาการข้างเคียงจากเอสโตรเจน เช่น คลื่นไส้อาเจียน หน้าเป็นฝ้า
ข้อเสียของการใช้ยาฉีดคุมกำเนิด
• ประจำเดือนไม่สม่ำเสมอ หรือขาดประจำเดือน
• ภายหลังหยุดยาฉีดแล้ว จะตั้งครรภ์ได้ช้า
• น้ำหนักตัวเพิ่มขึ้น ปวดศีรษะ
1.4 ยาฝังคุมกำเนิด (Implant Contraceptive)
เป็นฮอร์โมนสังเคราะห์ชนิดโปรเจสเตอโรนอยู่ในหลอดพลาสติกชนิดพิเศษ 6 หลอด เมื่อฝังไว้ในร่างกาย ฮอร์โมนจะค่อย ๆ เข้าสู่ร่างกาย ใช้คุมกำเนิดได้นานถึง 5 ปี เหมาะกับผู้ที่มีบุตรแล้ว และต้องการคุมกำเนิดในระยะยาว แบ่งเป็น 2 ชนิด คือ
• ชนิดหลอดไม่สลายตัว (Non Biodegradable Implants) เป็นยาฝังที่บรรจุ
อยู่ในหลอดที่ไม่สลายตัว ส่วนมากเป็นพวก ไซลาสติก (Silastic) เมื่อหมดระยะเวลาใช้แล้วต้องเอาหลอดยาออก
• ชนิดหลอดสลายตัว (Biodegradable Implants) เป็นยาฝังที่บรรจุอยู่ในหลอดที่ทำด้วยสารที่สลายตัวได้ ไม่ต้องถอดออกเมื่อหมดอายุยาฝังคุมกำเนิดซึ่งเป็นที่ยอมรับขององค์การอนามัยโลกและสหพันธ์วางแผนครอบครัวระหว่างประเทศมีชื่อการค้าว่า “นอร์แพลน”(Norplant)
ส่วนประกอบของ ยาฝังคุมกำเนิด นอร์แพลน ประกอบด้วย ฮอร์โมนลีโวนอร์เจสเตรล (Levonorgestrel) ซึ่งเป็นยาในกลุ่มโพรเจสติน (Progestin) บรรจุใน ไซลาสติก แคปซูล 6 หลอดข้อห้ามใช้ยาฝังคุมกำเนิด การใช้ยาฝังคุมกำเนิดมีข้อห้ามเช่นเดียวกับยาฉีดคุมกำเนิดรวมทั้งโรคเลือดที่กำลังรักษาด้วยยาต้านการแข็งตัวของเลือด
อาการข้างเคียง
• ความผิดปกติของประจำเดือน เช่น ประจำเดือนมาไม่สม่ำเสมอ เลือดออกกะปริบกะปรอย หรือประจำเดือนไม่มาเลย ความไม่สม่ำเสมอของประจำเดือนจะลดลงหลังจาก 3–6 เดือนของการฝังยาคุมกำเนิด
• น้ำหนักตัวเพิ่มขึ้น
• ปวดศีรษะหรือเวียนศีรษะ
1.5 ยาฝังคุมกำเนิดชนิดหลอดเดียว
ปัจจุบันสำนักงานคณะกรรมการอาหารและยาของประเทศไทยได้จดทะเบียนยาฝังคุมกำเนิดชนิด 1 หลอด ที่ประกอบด้วยฮอร์โมนอีโทโนเจสตรีล (Etonogestrel) ซึ่งมีชื่อทางการค้าว่า “อีโทเพลน” (Etoplan) บรรจุอยู่ในชุดอุปกรณ์ฝังยาปราศจากเชื้อ ใช้เวลาในการฝังและถอดยาน้อยกว่าชนิด 6 หลอด
อีโทเพลน (Etoplan) คือยาคุมกำเนิดชนิดฝังใต้ผิวหนัง มีลักษณะเป็นหลอดสีขาว ยาว 4 เซนติเมตร เส้นผ่าศูนย์กลาง 2.0 มิลลิเมตร ชนิดที่ไม่สามารถสลายตัวในร่างกายภายในบรรจุฮอร์โมนอีโทโนเจสตรีล (Etonogestrel) 68 มิลลิกรัม
เกณฑ์ในการเลือกผู้รับบริการการฝังยาคุมกำเนิด
• สตรีที่ต้องการคุมกำเนิดระยะยาว
• สตรีหลังคลอดที่เลี้ยงลูกด้วยนมตัวเอง
• สตรีที่กำลังรอเวลาจะทำหมัน
• สตรีที่มีข้อห้ามใช้ฮอร์โมนเอสโตรเจน
ระยะเวลาที่เหมาะสมในการฝังยาอีโทเพลน
• กรณีที่ไม่ได้ใช้ยาคุมกำเนิดชนิดฮอร์โมนอื่นๆ มาก่อน ควรฝังในวันที่ 1-5 วันแรกของรอบเดือน
• กรณีเปลี่ยนจากยาเม็ดคุมกำเนิดฮอร์โมนรวมควรฝังยาอย่างช้าที่สุดไม่เกินวันสุดท้ายของยาที่เป็นเม็ดแป้งหรือขณะที่รับประทานยาอยู่และเมื่อฝังแล้วต้องรับประทานยาจนหมดแผง
• กรณีเปลี่ยนจากการคุมกำเนิดที่ใช้ฮอร์โมนโพรเจสเตอร์โรนอย่างเดียวสามารถฝังยาได้ทันทีและสวมถุงยางอนามัยร่วมด้วยภายใน 7 วัน
• หลังการแท้บุตรขณะอายุครรภ์ 1 – 3 เดือน ควรฝังยาทันทีและไม่ต้องใช้การคุมกำเนิดวิธีอื่นร่วมด้วย
• หลังการคลอดบุตรหรือแท้งบุตรขณะอายุครรภ์ 4 – 6 เดือน ให้ฝังยาวันที่ 21 – 28 หลังการคลอดหรือแท้บุตร หากช้ากว่านี้ควรใช้ถุงยางอนามัยร่วมด้วยในช่วงแรกหลังจากฝังยา
• กรณ๊ใส่ห่วงอนามัยอยู่สามารถฝังยาในวันที 1- 5 วันแรกของรอบประจำเดือนแล้วถอดห่วงออก หากฝังในช่วงเวลาอื่นจะต้องสวมถุงยางอนามัยร่วมด้วยภายใน 7 วันแรกของการฝัง
ข้อห้ามใช้
• ทราบว่ามีการตั้งครรภ์
• เป็นโรคหลอดเลือดดำอุดตัน
• เป็นหรือมีประวัติเป็นโรคตับขั้นรุนแรง และผลการทำงานตับไม่ปกติ
• มีเนื้องอกที่สัมพันธ์กับฮอร์โมนโพรเจสเตอโรน
• มีเลือดออกทางช่องคลอดโดยไม่ทราบสาเหตุ
• มีปฏิบัติกิริยาไวต่อส่วนประกอบของอีโทเพลน
1.6 ห่วงอนามัย
ห่วงอนามัยเป็นอุปกรณ์ที่ใช้คุมกำเนิดแบบชั่วคราวที่สอดใส่เข้าไปในโพรงมดลูกเพื่อป้องกันการตั้งครรภ์ สามารถแบ่งตามชนิดได้ ดังนี้
• ชนิดที่ทำด้วยสารพลาสติก (Plyethylene) เรียกห่วงอนามัยชนิดนี้ว่า นอนเมดดิเคท อินตรายูเทอรีนดีไวส (Non medicated IUD)
• ชนิดที่นำสารที่มีฤทธิ์ในการคุมกำเนิด (Antifertility Agent) เช่น ทองแดง และฮอร์โมนโปรเจสเตอโรน (Progesteron) มาร่วมกับห่วงอนามัยพลาสติกเรียก เมดดิเคท (Meddicated IUD) เพื่อเพิ่มประสิทธิภาพในการคุมกำเนิดและลดอาการข้างเคียงของชนิดที่ทำด้วยพลาสติกอย่างเดียว
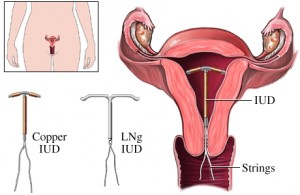
กลไกการคุมกำเนิด
ห่วงอนามัยที่ใส่ไว้ในโพรงมดลูกไม่ได้ยับยั้งการตกไข่ ดังนั้นผู้หญิงที่ใส่ห่วงอนามัยยังคงมีรอบประจำเดือนตามปกติ กลไกการคุมกำเนิดของห่วงอนามัยมี ดังนี้
• การเปลี่ยนแปลงของเยื่อบุโพรงมดลูก การเปลี่ยนแปลงนี้จะเกิดปฏิกิริยาคล้ายเกิดการอักเสบแต่ไม่มีการติดเชื้อ จึงมีการเพิ่มจำนวนมาโครเฟจส์ (Macrophages) ลิมโฟไซท์ (Lymphocyte) และพลาสมาเซล (Plasma cell) ในเยื่อบุโพรงมดลูกและในของเหลวที่อยู่ในโพรงมดลูกซึ่งจะกินตัวอสุจิหรือไข่ที่ถูกผสมล้ว และขัดขวางการฝังตัวของไข่
• การเปลี่ยนแปลงทางชีวเคมี (Biochemical) และส่วนของเซลที่เป็นส่วนประกอบของมูกในโพรงมดลูก และในปีกมดลูก ทำให้ขัดขวางการเดินทางของตัวอสุจิจากมดลูกไปสู่ปีกมดลูก
• การยับยั้งกระบวนการคาปาซิเตชั่น (Capacitation) ที่จะปรับตัวและเตรียมตัวให้มีความแข็งแรงและเจริญถึงขั้นแก่ (Mature) ของตัวอสุจิ (Sperm) จึงไม่สามารถผสมกับไข่ได้
ในปัจจุบันเชื่อว่าการป้องกันการปฏิสนธิ (Fertilization) เป็นกลไกการคุมกำเนิดที่สำคัญของห่วงอนามัยมากว่าการป้องกันไม่ให้เกิดการฝังตัว (Implantation) ของไข่ที่ถูกผสมแล้ว
ข้อห้ามในการใช้ห่วงอนามัย
• มีการอักเสบของอวัยวะในอุ้งเชิงกราน
• เคยมีประวัติการอักเสบมากกว่า 1 ครั้ง
• ตั้งครรภ์หรือสงสัยว่าจะมีการตั้งครรภ์
• เลือดออกผิดปกติ หรือมีรอบเดือดออกมาก เป็นเวลานาน ต้องหาสาเหตุ และรักษาให้หายก่อน
• ตรวจพบมะเร็งของระบบสืบพันธุ์
• มดลูกมีพยาธสภาพ เช่น มีเนื้องอกในกล้ามเนื้อมดลูก
• มดลูกมีรูปร่างผิดปกติแต่กำเนิด
ระยะเวลาสำหรับใส่ห่วงอนามัย
• ในสตรีที่ไม่ตั้งครรภ์สามารถใส่ห่วงอนามัยได้ทุกวัน
• การใส่ห่วงอนามัยหลังคลอด สามารถใส่ได้ภายใน 6 – 8 สัปดาห์ หลังคลอด
• การใส่ห่วงอนามัยหลังผ่าตัดคลอด สามารใส่ได้ สัปดาห์ที่ 8 หลังผ่าตัดคลอด
• การใส่ห่วงอนามัยหลังแท้งบุตรในไตรมาสแรกใส่ได้ทันที ถ้าไม่มีการติดเชื้อ
• ห่วงอนามัยหลังการมีเพศสัมพันธ์ในระยะตกไข่ ควรใส่ห่วงอนามัยที่มีทองแดงภายใน 5 วันหลังการร่วมเพศ ซึ่งจะสามารถป้องกันการตั้งครรภ์ได้ดี
1.7 การนับระยะปลอดภัย (Calendar Charting)
วิธีการคำนวณระยะปลอดภัย มีวิธีการปฏิบัติ 2 วิธี คือ
1. จะต้องบันทึกรอบของประจำเดือนไว้ประมารณ 6 เดือน ซึ่งจะพบว่ามีรอบเดือนยาวที่สุด และรอบเดือนสั้นที่สุด (นับตั้งแต่วันแรกที่ประจำเดือนมา และสิ้นสุดในวันที่ก่อนที่ประจำเดือนของรอบต่อไปจะมา)
• วันแรกของระยะไม่ปลอดภัย = รอบเดือนสั้นที่สุด – 20
• วันสุดท้ายของระยะไม่ปลอดภัย = รอบเดือนสั้นที่สุด – 10
2. วิธีวัดอุณหภูมิของร่างกาย (Temperature Method) จากหลักการที่ว่าระดับอุณหภูมิของร่างกายมีความสัมพันธ์กับการตกไข่
การวัดอุณหภูมิของร่างกายพื้นฐาน (Basal Body Temperature) หมายถึง อุณหภูมิต่ำที่สุดในขณะที่ตื่นนอนทุกวันเพื่อดูการเปลี่ยนแปลงของอุณหภูมิในแต่ละวันของรอบประจำเดือนก่อนตกไข่ 12 – 24 ชั่วโมง อุณหภูมิจะลดลงเล็กน้อย หลังจากไข่ตกอุณหภูมิร่างการพื้นฐานจะเพิ่มขึ้น 0.2 – 0.5 องศาเซลเซียส ก่อนวันที่ไข่จะตกต้องงดเว้นการมีเพศสัมพันธ์ จนกระทั่งไข่ตกแล้ว 3 วัน วิธีนี้ควรให้สตรีวัดอุณหภูมิอย่างน้อย 3 เดือน เพื่อดูระยะไข่ตกอยู่ประมาณวันไหนของรอบเดือน
ข้อเสียของการคำนวณระยะปลอดภัย
• ประสิทธิภาพในการป้องกันการตั้งครรภ์ต่ำ
• ไม่สะดวกในทางปฏิบัติ
• ความต้องการทางเพศอาจไม่ตรงกับระยะปลอดภัย
2. การคุมกำเนิดแบบถาวร
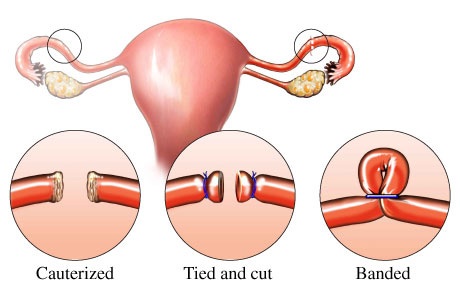
• การทำหมันหญิง (Female Sterilization) เป็นการทำให้ท่อนำไข่ทั้ง 2 ข้างตีบตัน หรือขาดออกจากกัน ทำให้ไข่และตัวอสุจิไม่สามารถพบและผสมกันได้ การตั้งครรภ์จึงไม่เกิดขึ้น ทำได้ทั้งภาวะปกติ เรียกว่า หมันแห้งหรือทำในระยะหลังคลอด เรียกว่า หมันเปียก โดยการทำผ่าตัดหน้าท้องผูกหลอดมดลูกทั้ง 2 ข้างและตัดส่วนกลางของหลอดมดลูกเพื่อปิดกั้นไม่ให้อสุจิกับไข่ผสมกัน
การคุมกำเนิดในฝ่ายชาย
1. การคุมกำเนิดแบบชั่วคราว
1.1 ถุงยางอนามัย (Condom)
ถุงยางอนามัยเป็นถุงบางๆ สำหรับคลุมองคชาติ (Penis) ขณะที่มีเพศสัมพันธ์เพื่อป้องกันน้ำอสุจิเข้าไปในช่องคลอด และป้องกันโรคติดต่อทางเพศสัมพันธ์ รวมทั้งโรคเอดส์ ชนิดของถุงยางอนามัย มีทั้งหมด 3 ชนิด คือ
1. ถุงหนังอนามัย (Skin Condom) ทำจากคอลลาจินัส ทิชชู (Collagenous Tissue) ซึ่งส่วนใหญ่ทำจากลำไส้ส่วน ซีกัม (Ceacun) ของแกะ แพะ ต้องผลิตโดยช่างฝีมือผู้ที่มี
ความชำนาญมีราคาแพงกว่าถุงยางอนามัยที่ผลิตโดยเครื่องจักร จึงเสื่อมความนิยม
2. ถุงยางอนามัย (Latex Condom) เป็นถุงยางที่ทำจากน้ำยางธรรมชาติหรือน้ำยางสังเคราะห์ เป็นที่นิยมใช้กันมากในปัจจุบัน
3. พลาสติกคอนดอม (Plastic Condom) ทำจากสารเอทธิลีนเอทธิล อคริเลท (Ethylene Ethyl Acrilate) ภายหลังการทดสอบพบว่ามีการแตกของถุงชนิดนี้สูง จึงหยุดการใช้
ลักษณะของถุงยางอนามัย
ถุงยางอนามัยมีลักษณะเป็นถุง ส่วนปลายมี 2 แบบ คือ
• ก้นถุงมน (Pain End)
• ก้นถุงเป็นกระเปาะ (Pocket End)
ข้อบ่งชี้สำหรับการใช้ถุงยางอนามัย
• เพื่อป้องกันโรคติดต่อทางเพศสัมพันธ์
• ในกรณีที่ผู้ชายต้องการคุมกำเนิด
• ในรายที่ไม่แน่ใจว่าตั้งครรภ์หรือไม่ และการใช้การคุมกำเนิดด้วยวิธีอื่นอาจมีผลต่อเด็ก
หลักในการเลือกซื้อถุงยางอนามัย
• ไม่ควรซื้อถุงยางอนามัยที่มีสภาพบรรจุแตก ชำรุด เสียหาย
• ซื้อถุงยางอนามัยที่ยังไม่หมดอายุโดยดูวันหมดอายุที่ข้างกล่องหรือซองที่บรรจุ
• ควรซื้อถุงยางอนามัยที่มีการเก็บรักษาในที่เหมาะสม เช่นเก็บในที่แห้งและเย็น ไม่ถูกแสงสว่าง
2. วิธีคุมกำเนิดแบบถาวร
เป็นการคุมกำเนิดเพื่อหยุดการมีลูกอย่างถาวรเหมาะสำหรับผู้ที่มีลูกอย่างเพียงพอแล้วหรือผู้ที่ไม่สมควรมีลูก เช่น คนที่มีโรคร้ายแรงบางอย่างหรือโรคติดต่อทางเพศสัมพันธ์หรือผู้ที่มีปัญญาอ่อน ในฝ่ายชาย คือ
• การทำหมันชาย (Male Sterilization) ารผูกตัดหลอดนำตัวอสุจิ โดยแพทย์จะตัดหลอดนำตัวอสุจิให้ขาดจากกัน แล้วผูกปลายทั้ง 2 ข้างให้สนิท ทำให้ตัวอสุจิผ่านออกมาไม่ได้
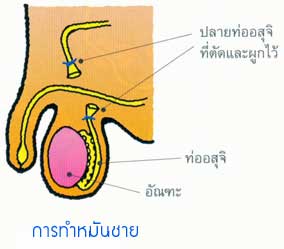
ปัจจุบันนิยมทำหมันเจาะ โดยใช้คีมปลายแหลมเจาะผิวหนังบริเวณส่วนกลางของถุงอัณฑะแล้วดึงหลอดอสุจิมาผูก 2 ข้าง และตัดออกหลังทำหมันชายต้องคุมกำเนิดชั่วคราวต่อไปอีกเป็นระยะเวลา 3 เดือนเพราะยังมีตัวอสุจิค้างอยู่เหนือส่วนที่ตัด


